Линчак Руслан Михайлович
Термин «инфаркт миокарда» появился в самом конце XIX века и был предложен французским клиницистом R. Marie. Уже в 1904 г. В.М. Керниг описал типичную клиническую картину этого заболевания, а еще через 5 лет на Первом съезде терапевтов В.П.Образцов и Н.Д. Стражеско первыми в мире дали описание status gastralgicus, status astmaticus, подчеркнув разнообразие клинических проявлений инфаркта миокарда (ИМ). В последующем отечественный невролог профессор Н.К. Боголепов обратил внимание на случаи ИМ, протекавшие с признаками нарушения мозгового кровообращения. В клинической практике нередки случаи дебюта ИМ с различных аритмий, зачастую заканчивающихся фатально, а также малосимптомного или бессимптомного течения заболевания. В то же время инфаркт миокарда и сам может являться «маской» целого ряда патологических состояний, иногда носящих ургентный хирургический характер, о чем свидетельствуют следующие клинические наблюдения.
НАБЛЮДЕНИЕ №1. Больной Л., 47 лет, поступил в ПИТ НМХЦ им. Н.И.Пирогова 02.04.07 с диагнозом направления «Инфаркт миокарда».
Анамнез заболевания: До 31.03.07 считал себя здоровым человеком. Утром 31.03.07 после физической нагрузки приступ давящих болей за грудиной без иррадиации длительностью до несколько часов. Госпитализирован в больницу г. Троицка, где на основании клинической картины заболевания, нестабильности гемодинамики (снижение АД до 70/40 мм рт. ст., впервые выявленный пароксизм мерцательной аритмии) состояние расценено как «Инфаркт миокарда» и проведен системный тромболизис проурокиназой с последующей терапией по программе данного заболевания. Вместе с тем, в связи с сохраняющимся дискомфортом за грудиной, появлением 01.04.07 эпизодов одышки 2.04.07 по желанию родных больной переведен для дальнейшего лечения в ЦКДК.
Статус при поступлении: сохранялся незначительной интенсивности болевой синдром за грудиной, перебои в работе сердца. При объективном обследовании - состояние средней тяжести. Гиперстеник. Кожные покровы и видимые слизистые физиологической окраски и влажности, теплые, гиперемия щек. Отеков нет. В легких дыхание везикулярное, проводится во все отделы, хрипов нет. ЧДД - 16 в мин. SаO2 96% без инсуффляции кислорода. Границы сердца расширены влево на 2 см. Тоны сердца звучные, интенсивный систоло-диастолический шум во всех точках аускультации с максимумом по левому краю грудины. ЧСС 130-145 в минуту, по монитору - фибрилляция предсердий. Дефицит пульса 65-70 в минуту. АД = 100/60 мм рт. ст. Варикозно расширенные вены нижних конечностей. Живот мягкий, безболезненный при пальпации во всех отделах. Печень не выступает из-под края реберной дуги. Больной в ясном сознании. Грубая очаговая и менингеальная симптоматика не выявляется.
Результаты лабораторно-инструментальных методов исследования:
- Клинический анализ крови - тромбоциты - 93*109/л, лейкоциты - 16,9*109/л, в остальном - без патологии;
- Биохимический анализ крови - незначительное повышение КФК до 201 ммоль/л, остальные показатели в норме;
- Анализ крови на тропонин - менее 0,1 (в норме менее 0,1), через 6 часов - 0,1; Д-димер - 0,93 (в норме менее 0,5);
- Электрокардиография: фибрилляция предсердий с ЧСС 136 в минуту. ЭОС не отклонена. QRS 0,08, QT 0,34. Депрессия ST в V4-V6 до 1 мм (рис.1).
- Эхо-кардиография: расширение восходящего отдела аорты (максимально до 6,1 см), дополнительная подвижная линейная структура, делящая аорту на 2 канала (рис. 2.). Сепарация листков перикарда до 5 мм. Аортальная регургитация III ст.
- Консультация кардиохирурга - у больного расслаивающая аневризма аорты, показано экстренное оперативное вмешательство.
Проведенный комплекс обследований позволил верифицировать расслаивающую аневризму аорты, больной переведен в отделение кардиохирургии, где выполнена экстренная операция - резекция аневризмы восходящей аорты, устранение расслоения аорты, протезирование в условиях искусственного кровообращения. Через 3,5 недели от поступления больной выписан из стационара.
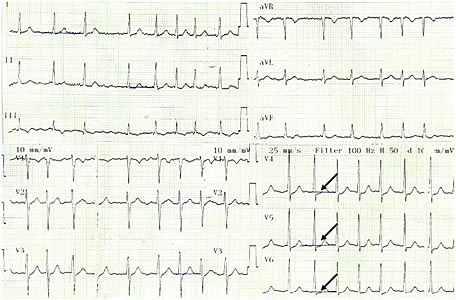
Рис. 1. ЭКГ больного Л, 47 лет. Стрелками показана депрессия ST в отведениях V4-V6.
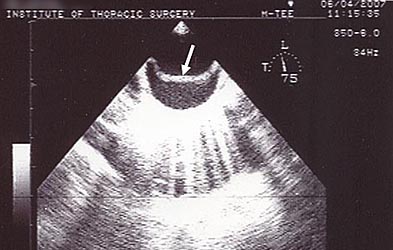
Рис. 2. Эхо-кардиография больного Л, 47 лет. Стрелкой показана диссекция интимы аорты.
НАБЛЮДЕНИЕ №2. Больной С., 38 лет, гражданин Голландии, поступил в ПИТ НМХЦ им. Н.И.Пирогова 10.07.07 с диагнозом направления «Инфаркт миокарда».
Анамнез заболевания: Заболел 10.07.07 в 05-00, проснулся от интенсивных болей в эпигастральной обл. опоясывающего характера. Был однократно стул обычной консистенции и цвета. Со временем интенсивность болей уменьшилась, однако окончательного купирования болевого синдрома не наступило, в связи с чем в 9-40 вызвал бригаду скорой МП, вводился нитроспрей - без существенного эффекта, кеторол с димедролом в/м, аспирин внутрь, госпитализирован с подозрением на инфаркт миокарда. Отец больного перенес инфаркт миокарда, ему выполнено коронарное стентирование.
Статус при поступлении: состояние средней тяжести. Кожные покровы и видимые слизистые физиологической окраски и влажности. Отеков нет. Со стороны легочной и сердечно-сосудистой систем - без особенностей. ЧСС 84 в минуту, АД = 120/60 мм рт. ст. Живот мягкий, умеренно болезненный при пальпации в правой подвздошной области. Симптомы раздражения брюшины отрицательные. Печень не выступает из-под края реберной дуги.
Результаты лабораторно-инструментальных методов исследования:
- Клинический анализ крови - лейкоциты - 14,1*109/л (через 4 часа 14,9*109/л) , количество тромбоцитов, эритроцитов в норме;
- Биохимический анализ крови - все оцениваемые показатели, в т.ч. амилаза (как и диастаза мочи) в норме;
- Анализ крови на тропонин - отрицательный;
- Электрокардиография: синусовый ритм, нормосистолия. ЭОС не отклонена. Одиночная мономорфная желудочковая экстрасистолия. Элевация ST в II, aVF, V5-V6 до 1 мм (рис.3). ЭКГ для сравнения не предоставлены.
- Эхо-кардиография, УЗИ органов брюшной полости и забрюшинного пространства - без патологии;
- Консультация хирурга - не исключено наличие острого аппендицита. Показана диагностическая лапароскопия.
Учитывая стабильность гемодинамических показателей в течение 5 часов наблюдения, отсутствие ЭКГ-динамики при ежечасной регистрации, нарастание лейкоцитоза позволили выполнить диагностическую лапароскопию, при которой диагностирован флегмонозный аппендицит, выполнена лапароскопическая аппендэктомия. Еще через 12 часов после повторного анализа крови на тропонин (результат отрицательный), регистрации ЭКГ (без динамики по сравнению с предыдущими) диагноз инфаркта миокарда был отвергнут окончательно. Через 6 дней после операции пациент выписан из стационара.
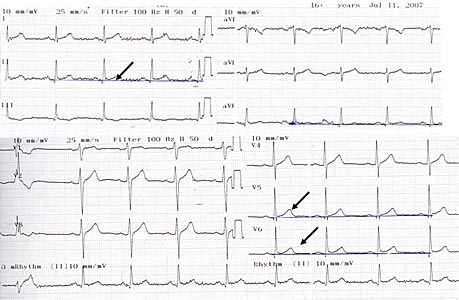
Рис. 3. ЭКГ больного C, 38 лет. Стрелками показана элевация ST в отведениях II, aVF, V5-V6
Таким образом, несмотря на наличие достаточно классических признаков ангинозного синдрома, изменений на ЭКГ и слабоположительного тропонинового теста, активный поиск причин, объясняющих систоло-диастолический шум при аускультации, позволил правильно и своевременно верифицировать расслаивающую аневризму аорты и выполнить оперативное вмешательство у пациента Л., 47 лет. Особенностью второго наблюдения стало наличие элевации сегмента ST в отведениях, характеризующих потенциалы нижне-боковой стенки левого желудочка. Как известно, именно для нижнего инфаркта миокарда характерен болевой синдром в эпигастральной области. Для окончательной верификации диагноза требовалось наблюдение за больным, его ЭКГ-картиной и кардиоспецифическими ферментами. И даже после того, как при лапароскопии был диагностирован флегмонозный аппендицит и выполнена аппендэктомия, диагноз инфаркта миокарда был отвергнут только через 12 часов после выполнения этих условий.
Вышеописанные наблюдения напоминают нам о важности проведения дифференциальной диагностики во всех случаях поступления в стационар каждого пациента, необходимости помнить о «масках» практически каждого заболевания, особенно тех, что требуют неотложных мероприятий по диагностике и лечению.