Батрашов В.А., Ветшев П.С., Сергеев О.Г., Юдаев С.С.
Параганглиомы головы и шеи или опухоли гломуса - это нейроэндокринные опухоли, источником которых являются параганглионарные клетки, мигрировавшие в период внутриутробного развития из нервного гребня и находящиеся в близких взаимоотношениях с ганглионарными клетками вегетативной нервной системы.
Их можно подразделить на 2 группы: симпатические и парасимпатические. Ранее они описывались как хемодектомы, или опухоли гломуса, однако термин «параганглиома» является более предпочтительным. В настоящее время параганглиомы классифицируются согласно их анатомической локализации, например, каротидная параганглиома, югулярная параганглиома, вагальная параганглиома и так далее.
В области головы и шеи параганглиомы, как правило, исходят из каротидного тельца, тимпанического сплетения, яремной луковицы, вагальных и симпатических ганглиев. Наиболее частым местом локализации параганглиом на голове и шее является бифуркация общей сонной артерии.
Каротидные параганглиомы обычно представляют собой опухолевидное образование в области шеи. Обычно параганглиомы характеризуются медленным ростом и бессимптомным течением, что является одной из причин их поздней диагностики (чаще после 50 лет).
Увеличиваясь в размерах, опухоль может распространяться вдоль сонных артерий с вовлечением в патологический процесс расположенных рядом нервов, включая блуждающий, подъязычный нервы, симпатический ствол. Именно с этим связана клиническая симптоматика заболевания: головные боли, боли в области шеи, головокружение, осиплость голоса, першение в горле, дисфагия, синдром Горнера-Клода Бернара, нарушение слуха.
Клиническое наблюдение
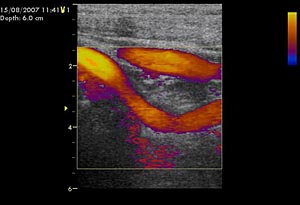
Рис. 1. Дуплексное сканирование сонных артерий.
Пациент Т., 36 лет, поступил в отделение сосудистой хирургии НМХЦ им. Н.И. Пирогова в июне 2007 г. с жалобами на наличие опухолевидного образования в левой половине шеи, дисфагию. Данное образование отмечалось у пациента в течение нескольких лет, при этом за последние несколько месяцев отмечено увеличение опухоли в размерах.
При физикальном обследовании определялось опухолевидное образование размером 6х4 см, с гладкой поверхностью, плотно-эластической консистенции, безболезненное, малоподвижное. По данным ультразвукового дуплексного сканирования внечерепных отделов брахиоцефальных артерий в левой подчелюстной области было выявлено округлое образование, в капсуле, размерами 62х41х37 мм, со слабой васкуляризацией по стенкам и в центре опухоли, не связанное с сонными артериями.
Образование принадлежит к латеральной стенке левой каротидной бифуркации и передне-латеральной стенке проксимальной порции левой внутренней сонной артерии. Также отмечалась С-образная извитость левой внутренней сонной артерии, вызванная механическим сдавлением объёмным образованием (рис.1).
При компьютерной томографии было подтверждено наличие объемного образования с участками повышенной (54 ед.) и пониженной (30 ед.) плотности (рис. 2). Образование раздвигает окружающие ткани и оттесняет левую подчелюстную слюнную железу кпереди.
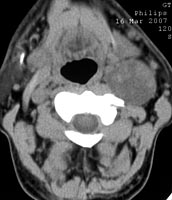
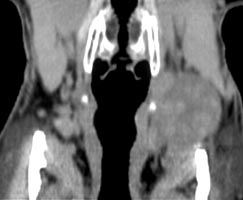
Рис. 2. Компьютерная томография мягких тканей шеи
С целью уточнения особенностей кровоснабжения опухоли, а также решения вопроса о возможной эмболизации питающих опухоль сосудов была выполнена ангиография дуги аорты и брахиоцефальных артерий. При ангиографическом исследовании было выявлено слабо васкуляризованное образование, вызывающее перегиб левой внутренней сонной артерии в первом сегменте (рис.3).
Учитывая отсутствие крупных питающих опухоль сосудов, селективная эмболизация не выполнялась.
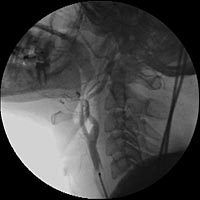
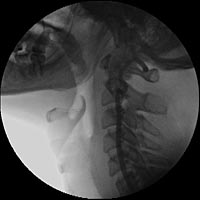
Рис. 3. Ангиография дуги аорты и брахиоцефальных артерий
Учитывая, что по данным литературы консервативное лечение параганглиом шеи неэффективно, пациенту была выполнена радикальная операция: удаление опухоли средней трети шеи слева.
Техника операции
В условиях общей анестезии был выполнен разрез по переднему краю грудинно-ключично-сосцевидной мышцы. Выделены и взяты на держалки общая, внутренняя и наружная сонные артерии.
Обнажены подъязычный и блуждающий нервы. При ревизии было установлено, что опухоль исходит из симпатического ствола и тесно связана с последним (рис. 4 А, Б).
После этого образование было выделено и удалено в пределах здоровых тканей с резекцией симпатического ствола. Опухоль имела хорошо выраженную капсулу и макроскопически напоминала невриному (рис. 5.). Следует отметить, что в до- и интраоперационном периоде проводилось определение толерантности больного к пережатию сонной артерии: транскраниальная допплерография, измерение ретроградного давления в общей сонной артерии.
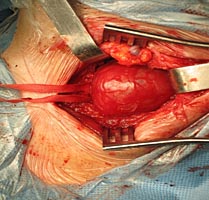
Рис.4. А. Интраоперационная картина.
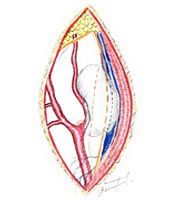
Б. Схема расположения опухоли.
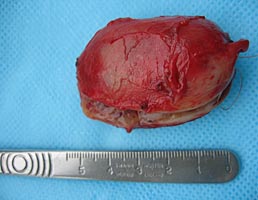
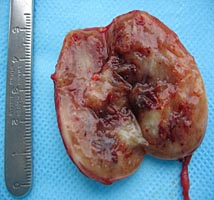
Рис. 5. Макропрепарат параганглиомы
При гистологическом исследовании опухоль была представлена вытянутыми веретеновидными клетками с обилием разнокалиберных сосудов.
При этом обращали на себя внимание гиперхромия и полиморфизм опухолевых клеток (рис. 6 А, Б). Таким образом, был подтвержден диагноз атипичной параганглиомы.
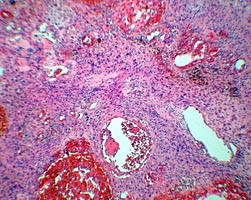
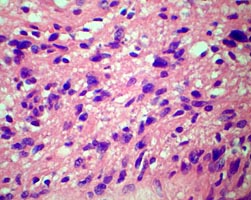
Рис. 6. А и Б. Микропрепарат параганглиомы
Послеоперационный период протекал без осложнений, и пациент был выписан на седьмые сутки после операции. К настоящему времени срок наблюдения за пациентом составляет более двух лет.
Рецидивирования симптоматики и опухолевого роста у пациента не отмечено.